妊婦健診では、赤ちゃんの成長を確認するだけでなく、お母さん自身の健康を守るための検査も行われます。その一つが子宮頸がん検診です。
子宮頸がんは20〜30代の女性に多く、妊娠をきっかけに初めて検診を受けて異常が見つかるケースもあります。「妊娠中にがんの検査をするの?」と不安に思う方もいらっしゃるかもしれませんが、早期に発見できれば、妊娠を継続しながら経過観察や治療の計画を立てることが可能です。
この記事では、妊婦健診で子宮頸がん検診を受ける理由や検査の流れ、結果の見方、万が一異常が見つかった場合の対応について、わかりやすく解説します。
妊婦健診で子宮頸がん検診を受ける理由
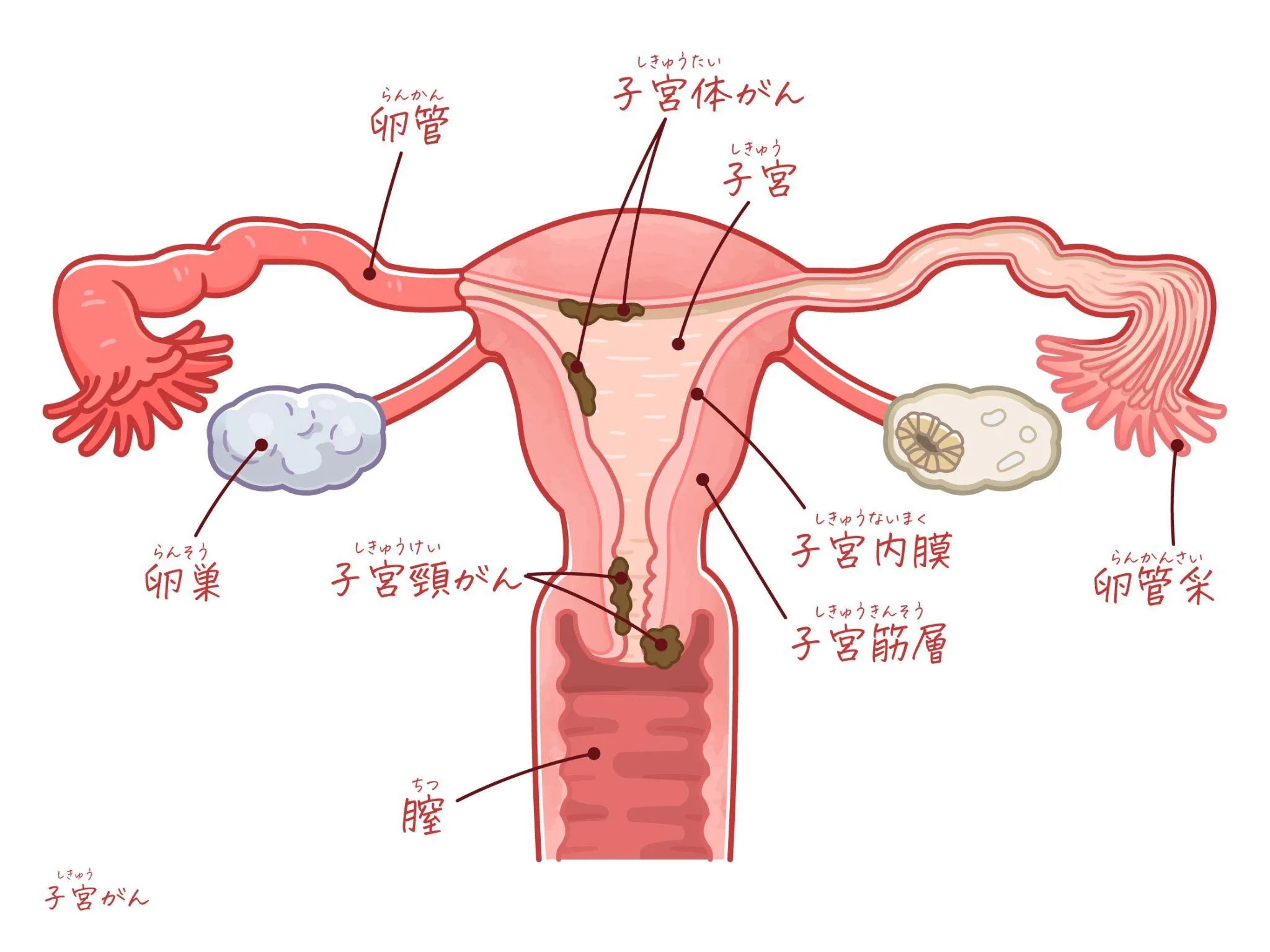
妊婦健診では、妊娠初期の検査項目として子宮頸がん検診が含まれています。妊娠がわかって初めて婦人科を受診される方も多く、この機会に子宮頸がんの早期発見につながるケースが少なくありません。
ここでは、なぜ妊婦健診で子宮頸がん検診を受ける必要があるのか、その理由について解説します。
子宮頸がんは妊娠可能年齢に多い
子宮頸がんは、20代〜40代の妊娠可能な年齢層に多く発症するがんです。特に30〜40代が発症のピークとされており、妊娠・出産を経験する年齢と重なります。
子宮頸がんの原因は、ヒトパピローマウイルス(HPV)の持続感染です。性交渉の経験がある女性の多くが一度は感染するありふれたウイルスですが、感染が持続すると子宮頸部の細胞に異常をきたし、がんへと進行する可能性があります。
若い世代でも発症するため、妊娠中の検診は非常に重要な機会となります。
早期発見で母子ともに安全な治療が可能
子宮頸がんは、定期的な検診によって早期発見できれば、治療後も妊娠・出産が可能ながんです。初期の段階で発見されれば、子宮を温存した治療が選択でき、再発のリスクも低くなります。
一方で、進行した状態で見つかった場合、子宮の摘出や放射線治療、抗がん剤治療が必要となり、妊娠の継続が困難になることもあります。
妊婦健診での子宮頸がん検診は、母体の健康と赤ちゃんの安全を守るために欠かせない検査です。
妊婦健診での発見例は少なくない
日本対がん協会などが2019年に実施した全国自治体への調査では、2017年の妊婦健診で子宮頸がん検診を受けた約42万7,000人のうち、子宮頸がんと診断された方が69人、初期のがん(上皮内がん)が165人、合計234人が報告されています。
妊娠中に子宮頸がんが見つかることは決して珍しくありません。だからこそ、妊婦健診での子宮頸がん検診が重要な役割を果たしています。
妊婦健診で行う子宮頸がん検診の内容
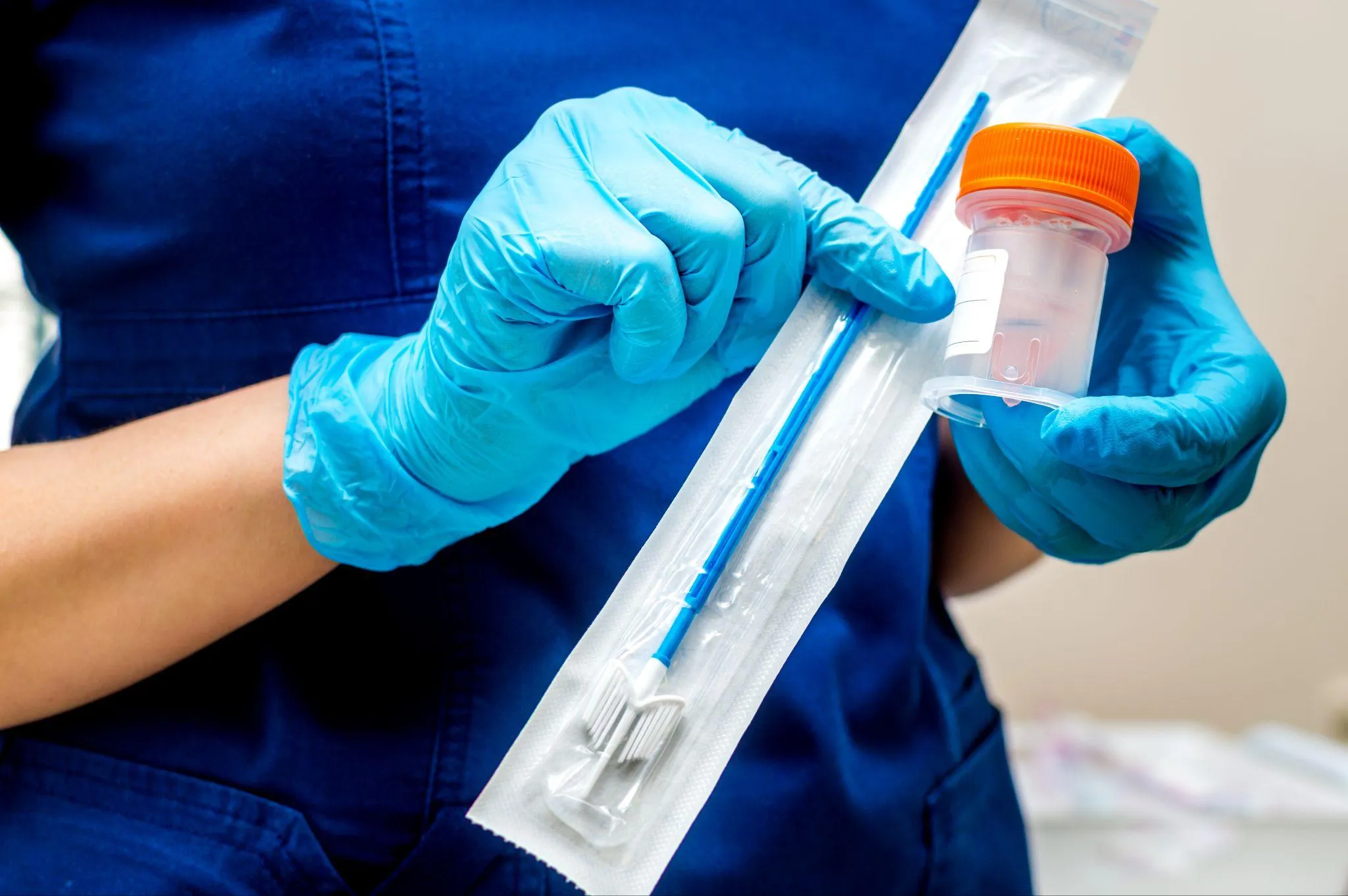
妊婦健診で実施される子宮頸がん検診は、妊娠していない方が受ける検診と基本的に同じ方法で行われます。検査自体は短時間で終わり、赤ちゃんへの影響もありません。
ここでは、妊婦健診で行う子宮頸がん検診の具体的な内容について解説します。
検査を受けるタイミング
子宮頸がん検診は、妊娠初期の検査として実施されます。多くの自治体では、妊娠届を提出した際に交付される妊婦健康診査受診票(妊婦健診の補助券)に子宮頸がん検診が含まれており、費用の補助を受けることができます。
妊娠初期に一度検査を受けて異常がなければ、妊娠中に再度検査を受ける必要は基本的にありません。ただし、初期の検査で異常が見つかった場合には、精密検査や経過観察のための検査が追加で行われることがあります。
細胞診(子宮頸部細胞診)とは
細胞診は、子宮頸がん検診の基本となる検査です。子宮頸部の表面を専用のブラシや綿棒で軽くこすって細胞を採取し、顕微鏡で観察します。
子宮の奥まで器具を入れることはないため、赤ちゃんへの影響はありません。検査後に少量の出血がある場合もありますが、通常は問題ありません。
細胞診では、細胞の形や状態を詳しく調べることで、子宮頸がんやその前段階である子宮頸部異形成の有無を判定します。
HPV検査とは
HPV検査は、子宮頸がんの原因となるヒトパピローマウイルス(HPV)に感染しているかどうかを調べる検査です。細胞診と同じ方法で採取した細胞を用いて検査します。
すべての自治体で実施されているわけではありませんが、25歳以上の妊婦を対象にHPV検査を実施している自治体もあります。細胞診とHPV検査の両方が陰性であれば、次回の子宮頸がん検診は出産後、医師の指示に従って受診しましょう。
HPV検査も赤ちゃんへの影響はなく、安全に受けることができます。
子宮頸がん検診の結果の見方

妊婦健診で受けた子宮頸がん検診の結果は、後日医師から説明があります。結果によっては精密検査が必要になることもありますが、精密検査が必要=がんというわけではありません。
ここでは、検査結果の見方と、それぞれの結果が意味することについて解説します。
異常なしの場合
細胞診の結果が「異常なし(NILM)」であれば、子宮頸部の細胞に異常は認められなかったということです。妊娠中に再度検査を受ける必要はなく、通常の妊婦健診を継続していただけます。
HPV検査も同時に受けて陰性だった場合は、次回の子宮頸がん検診は出産後3年後でよいとされています。ただし、不正出血などの症状がある場合は、医師に相談してください。
子宮頸部異形成と診断された場合
細胞診の結果が「ASC-US」「LSIL」「ASC-H」「HSIL」などと表示された場合、子宮頸部の細胞に異常が見られる状態です。これは子宮頸部異形成と呼ばれ、がんになる前の段階を指します。
子宮頸部異形成には軽度・中等度・高度の3段階があり、程度によって経過観察の頻度や対応が異なります。詳しい対応については医師から説明があります。
精密検査が必要になる場合
細胞診で異常が見つかった場合には、より詳しく調べるために精密検査が行われます。精密検査には以下のようなものがあります。
コルポスコピー検査では、拡大鏡を使って子宮頸部を詳しく観察します。異常が疑われる部分があれば、その部分の組織を少量採取して生検を行い、確定診断をします。
HPV検査がまだ実施されていない場合は、ハイリスク型HPVに感染しているかどうかを調べることもあります。
精密検査も基本的には赤ちゃんへの影響はありませんが、組織を採取した場合は少量の出血が数日続くことがあります。
妊娠中に子宮頸がん検診で異常が見つかった場合の対応

妊娠中に子宮頸がん検診で異常が見つかった場合、多くのケースでは出産まで経過観察を行い、出産後に治療を開始します。ただし、がんの進行度や妊娠週数によって対応は異なります。
ここでは、異常が見つかった場合の具体的な対応について解説します。
子宮頸部異形成の場合は経過観察
妊娠中に子宮頸部異形成が見つかった場合、軽度・中等度・高度のいずれの段階でも、すぐに手術を行うことは通常ありません。子宮頸がんは進行が非常にゆっくりしたがんであるため、妊娠期間中に急激に悪化することはまれです。
軽度異形成の多くは自然に治ることもありますが、一部は進行する可能性があるため、妊娠中は定期的に細胞診やコルポスコピー検査を繰り返し、悪化していないかを確認しながら出産を迎えます。異形成があることだけで帝王切開になることはなく、通常分娩が可能です。
出産後は、医師と相談しながら経過観察を続けるか、必要に応じて治療を行うかを決定します。
子宮頸がんが見つかった場合の治療方針
妊娠中に子宮頸がんが見つかった場合は、がんの進行度(ステージ)、がん細胞のタイプ、妊娠週数などを総合的に判断して治療方針を決定します。
ごく初期の子宮頸がんが疑われる場合、診断を確定するために妊娠中に円錐切除術(子宮頸部の一部を円錐状に切除する手術)が行われることがあります。確定診断の結果によっては、出産まで経過観察を行い、出産後に追加治療を検討することもあります。
ただし、がんがある程度進行している場合や、悪性度の高いタイプである場合には、母体の命を守るためにすぐに治療を開始する必要があります。
このような場合、つらい選択ではありますが、妊娠の継続を断念しなければならないこともあります。医師は妊婦さんの気持ちに寄り添いながら、最善の治療方針を一緒に考えていきます。
妊娠週数と治療のタイミング
治療のタイミングは妊娠週数によっても変わります。
妊娠22週未満で進行したがんが見つかり、すぐに治療が必要と判断された場合は、残念ながら妊娠の継続が困難になることがあります。
妊娠22週以降であれば、赤ちゃんが子宮の外でも生きられる可能性があるため、帝王切開で赤ちゃんを取り出してから母体の治療を開始することが検討されます。妊娠週数が進むほど赤ちゃんの生存率も高まるため、可能な限り妊娠を継続しながら、適切なタイミングで治療を開始します。
治療方針は妊婦さん自身の希望も考慮されますが、母体の生命を守ることが最優先となります。医師とよく相談し、納得のいく選択をすることが大切です。
妊娠中の子宮頸がん検診や治療が赤ちゃんに与える影響

妊娠中に子宮頸がん検診を受けることや、異常が見つかった場合の検査・治療が、赤ちゃんにどのような影響を与えるのか心配される方も多いでしょう。
ここでは、検査や治療が赤ちゃんに与える影響について解説します。
検査による赤ちゃんへの影響
妊婦健診で行う子宮頸がん検診(細胞診やHPV検査)は、赤ちゃんへの影響はありません。子宮頸部の表面を軽くこするだけの検査であり、子宮の奥まで器具を入れることはないためです。
精密検査として行われるコルポスコピー検査も、拡大鏡で子宮頸部を観察するだけなので赤ちゃんへの影響はありません。組織を少量採取する生検を行った場合も、赤ちゃんの安全には問題ありません。
検査後に少量の出血がある場合もありますが、多くは数日以内に自然に止まります。大量の出血や腹痛がある場合は、すぐに医療機関に連絡してください。
治療による赤ちゃんへの影響
妊娠中に子宮頸部異形成が見つかった場合、通常は治療を行わずに経過観察となるため、赤ちゃんへの影響はありません。
ごく初期の子宮頸がんで、出産後まで待てずに治療が必要な場合には、円錐切除術が行われることがあります。この手術では子宮頸部の一部を円錐状に切除しますが、早産や流産のリスクがわずかに高まる可能性があります。
子宮頸がんそのものが赤ちゃんに直接影響を与えることはまれです。
妊娠前からできる子宮頸がん予防

妊娠中に子宮頸がんが見つかると、治療の選択肢が限られたり、精神的な負担が大きくなったりすることがあります。子宮頸がんは、HPVワクチンの接種と定期的な検診によって予防・早期発見が可能ながんです。
20歳を過ぎたら2年に1回の子宮頸がん検診を受けることが推奨されています。子宮頸がんは進行がゆっくりであるため、定期的に検診を受けていれば、がんになる前の段階で発見することが可能です。早期に発見できれば、子宮を温存した治療が選択でき、将来の妊娠・出産にも影響しません。
今回妊婦健診で子宮頸がん検診を受けた方も、出産後は定期的に検診を受け続けることが大切です。また、将来お子さんが成長した際には、適切な時期にHPVワクチン接種について情報を共有し、次の世代を子宮頸がんから守りましょう。
まとめ
妊婦健診で行う子宮頸がん検診は、母体と赤ちゃんの安全を守るための重要な検査です。子宮頸がんは20代〜40代の妊娠可能な年齢層に多く発症するがんであり、妊娠中に見つかることも決して珍しくありません。
検査は短時間で終わり、赤ちゃんへの影響もありません。もし異常が見つかった場合でも、多くのケースでは出産まで経過観察を行い、出産後に治療を開始することができます。
検査結果について不安なことがあれば、遠慮せず医師に相談してください。出産後も定期的に子宮頸がん検診を受け、ご自身の健康を守り続けることが大切です。